La terapia della malattia diabetica ha come cardine l’attuazione di uno stile di vita adeguato. Un ruolo fondamentale è affidato alle corrette abitudini alimentari.
La dieta del soggetto con diabete (definita negli USA: Medical Nutrition Theraphy, cioè terapia medica nutrizionale) ha l’obiettivo di ridurre il rischio di complicanze del diabete e di malattie cardiovascolari attraverso il mantenimento di valori di glucosio e lipidi plasmatici e dei livelli della pressione arteriosa il più possibile vicini alla normalità.
Nella dieta quotidiana, deve essere attentamente valutata l’assunzione degli zuccheri semplici ad assorbimento rapido (glucosio e saccarosio) dando la preferenza agli zuccheri complessi ad assorbimento lento (amido).
La quota complessiva giornaliera di carboidrati non dovrà superare il 50-55% delle calorie totali, purché almeno l’80% di essa sia costituita da amido ed il restante 20% da zuccheri non insulinodipendenti e fibre.
Le fibre vanno assunte in quantità elevate, soprattutto quelle idrosolubili, in grado di rallentare l’assorbimento intestinale dei carboidrati e del colesterolo.
Le proteine devono costituire circa il 15%-20% delle calorie totali ed almeno un terzo deve essere formato da proteine animali, ricche di aminoacidi essenziali.
Le rimanenti calorie (25%-30%) devono essere fornite da grassi, possibilmente di origine vegetale, ad alto contenuto di acidi grassi polinsaturi, utili nella prevenzione delle malattie cardiovascolari.
Anche l’apporto di vitamine e sali minerali deve essere adeguato.
E’ fondamentale inoltre considerare due aspetti degli alimenti: l’Indice Glicemico e il Carico Glicemico.
L’indice glicemico (IG) di un alimento indica l’incremento glicemico indotto dall’ingestione di una porzione di quell’alimento rispetto ad uno di riferimento (glucosio o pane bianco), a parità di contenuto di carboidrati. L’indice glicemico è espresso in termini percentuali: un alimento con un indice glicemico di 50% determina un innalzamento della glicemia pari alla metà di quello indotto dal glucosio oppure dal pane bianco.
Ad esempio, 50g di carboidrati contenuti in una porzione di 100 g di fagioli secchi (alimento a basso indice glicemico) hanno un minor impatto sulla glicemia rispetto allo stesso quantitativo di carboidrati contenuti in una fetta di pane di 90g (alimento ad elevato indice glicemico). L’IG tiene conto solo della qualità dei carboidrati mentre la risposta glicemica ad un alimento è influenzata anche dalla quantità di carboidrati, per questo motivo è stato introdotto un altro indice chiamato “Carico Glicemico” che meglio esprime l’impatto dei carboidrati sulla glicemia.
Il carico glicemico (CG) si calcola moltiplicando il valore dell’indice glicemico per la quantità di carboidrati dell’alimento diviso 100. L’IG ed il CG sono molto utili per predire l’effetto sulla glicemia di un pasto misto, ossia un pasto che è composto da cibi con IG molto differenti. Per ottenere il CG dell’intero pasto si moltiplica la percentuale di carboidrati contenuta in ciascun alimento per il suo indice glicemico e quindi si sommano i risultati ottenuti per ciascun componente del pasto.
L’IG può essere influenzato da una serie di fattori che ne causano una certa variabilità (il contenuto di grassi e di proteine del pasto, il contenuto in fibre, il processo tecnologico utilizzato per la produzione degli alimenti, il tipo e la durata di cottura). Il consiglio è, comunque, quello di utilizzare l’IG per la scelta di alimenti ricchi in carboidrati.
Il conteggio dei carboidrati (CHO counting) nasce per pianificare il pasto del paziente diabetico e determinare la dose d’insulina necessaria. Consiste nel calcolare la quantità totale di carboidrati assunti in un pasto e determinare l’esatta dose di insulina da somministrare. Numerosi studi scientifici dimostrano l’efficacia di questo metodo nel raggiungimento degli obiettivi glicemici prefissati (glicemia, emoglobina glicata) garantendo un’ampia flessibilità nella scelta dei cibi e delle porzioni.
Imparare correttamente il metodo non è difficile ma all’inizio è consigliato farsi seguire da un esperto. Il razionale è quello di somministrare l’esatta dose di insulina necessaria alla metabolizzazione dei carboidrati assunti. Altrimenti, dosi di insulina maggiori alle necessità possono causare ipoglicemia mentre dosi insufficienti possono causare una condizione di iperglicemia. Per farlo occorre calcolare quanti carboidrati si assumono visto che la glicemia è influenzata prevalentemente da questi nutrienti. Per imparare il metodo occorre procedere per 5 step.
1° STEP : riconoscere i carboidrati
Saper individuare gli alimenti che contengono carboidrati è il primo passo per una corretta pianificazione del counting dei carboidrati.
Con la tabella seguente potete imparare quali sono i gruppi di alimenti contenenti i CHO.
| CARBOIDRATI O ZUCCHERI (CHO) | PROTEINE | GRASSI DI ORIGINE ANIMALE | GRASSI DI ORIGINE VEGETALE | |
| PANE E PASTA | Si, in maniera prevalente | SI | NO | in quantità minime |
| CEREALI E DERIVATI IN GENERE | Si, in maniera prevalente | SI | NO | in quantità minime |
| LATTE E LATTICINI | Si, contengono uno zucchero, il lattosio | SI | SI | NO |
| CARNE, PESCE, UOVA | In misura nulla o molto bassa | SI | SI | |
| LEGUMI | SI | SI | NO | SI |
| FRUTTA | Si, contengono uno zucchero, il fruttosio | In misura trascurabile | NO | In misura trascurabile |
| VERDURA | Si, in misura trascurabile ad eccezione delle patate | In misura trascurabile | NO | In misura trascurabile |
| CONDIMENTI | NO | NO | Burro, margarina, strutto, lardo, panna. | Olio d’oliva e di semi |
2° STEP: determinare la quantità di carboidrati negli alimenti
In questa fase occorre utilizzare delle tabelle o delle app che aiutino determinare il contenuto di carboidrati negli alimenti. Le tabelle solitamente riportano i carboidrati disponibili per 100 grammi (g) di parte edibile (cioè la parte priva degli scarti che effettivamente si mangia) di un alimento.
Di seguito una tabella con i principali alimenti.
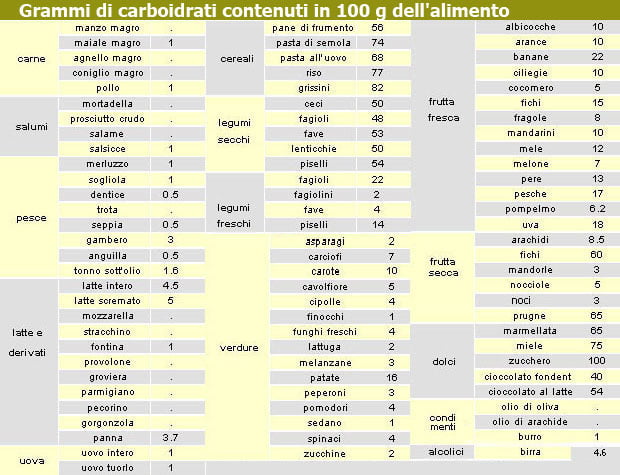
Fonte della tabella: www.diabeticiassociazione.191.it
3° STEP: contare i carboidrati del pasto
Per poter contare in maniera attendibile i carboidrati occorre partire dalla giusta quantità/porzione di alimento. All’inizio può essere utile usare una bilancia da cucina per poi imparare a utilizzare porzioni di riferimento come bicchiere, cucchiaio, pugno e/o impratichire l’occhio a riconoscere i pesi.
In caso di alimenti confezionati, è bene leggere attentamente le etichette.
Stabilita la quantità di alimento che si intende mangiare occorre fare il seguente calcolo:

Sommando i risultati di tutte le pietanze di un pasto si ha una stima attendibile della quantità totale di carboidrati di un pasto.
Facciamo un esempio:
| Pasta al pomodoro | 80 g | 80 x 74 : 100 | 59 g |
| Petto di pollo alla piastra | 100 g | 100 x 1 : 100 | 1 g |
| Olio d’oliva | 1 cucchiaino | ||
| Pane | 30 g | 30 x 56 : 100 | 17 g |
| Finocchi crudi in insalata | 150 g | 1 x 150 : 100 | 1,5 g |
| Una mela | 150 g | 150 x 12 :100 | 18 g |
| TOTALE CARBOIDRATI | 96,5 | ||
4° STEP: calcolare la quantità di insulina
Nel passo successivo occorre calcolare quante unità di insulina sono necessarie per metabolizzare la quantità di carboidrati assunta. Per fare questo calcolo è necessario conoscere il proprio rapporto insulina/carboidrati, ovvero bisogna sapere quanti grammi di carboidrati sono metabolizzati da un’unità di insulina. Questo dato è individuale e deve essere stabilito insieme al proprio diabetologo in maniera empirica. Solitamente è un valore compreso tra 8 e 15.
Prendendo ad esempio un rapporto insulina/carboidrati di 10 e il pasto ipotizzato precedentemente, il calcolo da fare è il seguente:

5° STEP: come effettuare le correzioni
Arrivati a questo punto occorre capire se è necessaria una correzione. Può capitare di dover adeguare la dose di insulina se si riscontra una glicemia troppo alta prima di un pasto. Per calcolare la quantità supplementare di insulina a quella già prevista occorre calcolare il cosiddetto fattore di sensibilità. Esso si ottiene dividendo un numero fisso (1500 per chi usa l’insulina rapida o 1800 per chi usa l’analogo) per il numero totale di unità giornaliere (la media). Il valore ottenuto rappresenterà la quantità di calo glicemico espresso in mg/dl ottenibile aggiungendo un’unità di insulina.
Ipotizzando una quantità totale di insulina rapida giornaliera di 60, il calcolo sarebbe il seguente:

A questo punto è sufficiente dividere l’eccedenza di glicemia misurata rispetto al valore ottimale per il fattore di sensibilità per ottenere le unità di insulina da aggiungere a quanto già calcolato per correggere la glicemia.
Ipotizzando un’eccedenza di glicemia pari a 93 mg/dl il calcolo sarebbe il seguente:

N.B. Questo tipo di correzione è valida solo qualora venga effettuata prima del pasto.
Se vuoi applicare questi consigli per la tua alimentazione,
Contattami o Prenota una visita!
Biologo Nutrizionista
Dr.Sergio Valerio

 CONTATTAMI SU WhatsApp
CONTATTAMI SU WhatsApp